上海綜合醫院MCC目錄診斷列表查詢系統
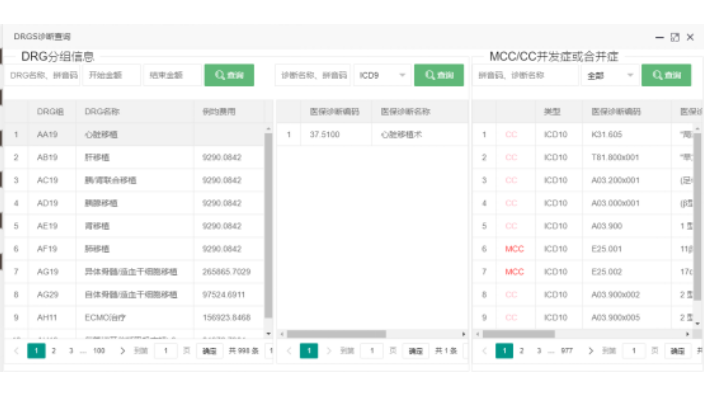
面對DRG收付費變革的“來勢洶洶”,醫院該怎么辦?建立科學績效評價管理:長期以來,醫院的績效管理處于較落后的狀態,薪酬體系的設計受限于國家政策等原因,不能根據醫務工作者的實際勞務情況體現按勞分配、多勞多得的原則,且不同工作崗位的勞動強度、工作效率、技術風險差異較大,傳統的績效制度很難起到正向、科學的激勵作用。因此醫院應以DRG收付費變革為契機,變革內部人事制度和分配激勵機制,建立以服務質量及患者滿意度為中心的分配制度,通過構建科學合理的DRGs績效評價體系,分別從科室能力評價(CMI、DRG數量、總權重數)、科室效率評價(費用消耗指數、時間消耗指數)、科室成本評價(DRG平均費用、DRG成本、DRG藥占比)和科室質量安全評價(低風險死亡率、中低風險死亡率)等維度對科室和人員進行績效考核評價,較終構建內部的正向激勵制度。萊文DRGs分組診斷查詢功能有:DRG分組信息。上海綜合醫院MCC目錄診斷列表查詢系統
如何正確使用萊文醫保DRG分組及費用預警功能:作為醫院管理者,要持續檢查規范病歷首頁的填寫,保證填寫質量;重視病案編碼工作;重視信息化建設,改善醫院的信息系統(HIS);重視學科均衡發展,重視急危重癥的醫療;重視醫療質量與成本控制。作為臨床醫生,要保證所有相關的次要診斷和所有的相關操作都寫入病歷首頁;首頁中的診斷必須有診斷依據,在病程、檢查化驗報告中獲得支持;正確選擇主要診斷,即導致患者本次住院就醫主要原因的疾病或健康狀況,有手術醫療的患者,主要診斷要與主要手術醫療的疾病相一致,一次住院只有一個主要診斷。山東中小醫院DRGs預分組查詢系統萊文DRG是一款服務于醫院的醫保疾病診斷相關分組(DRG)系統軟件。
醫保drg是醫保疾病診斷相關分組方案的英文縮寫,簡單的理解就是將一個病例進行分組,分組后能夠更方便管理。我國醫療保險覆蓋面非常大,繳納醫保的人數眾多,為了加強醫保管理,從而就推出了醫保drg。1、 醫保drg實際上就是將病歷組合進行分組,然后可以將患病的患者進行分組分類,分成多組后,再每一組進行醫療并且管理。2、 因為會根據病例,患者的年齡并發癥醫療方式來進行分組,所以每一組的患者患病的情況基本上都是一致的,這樣能夠更好的管理,也能更快的為患者提供醫療方案。
DRG系統有助于促進醫院和醫保的協同:在我國人口老年化日趨嚴重,醫保覆蓋人群不斷擴大的背景下,醫保基金壓力巨大,因此醫保必然以控制費用增長為第1訴求。而醫院為了自身的發展,有著強烈的獲得更多結余的需求。在按項目付費的情況下,醫保與醫院的訴求矛盾,雙方關系以“博弈”為主,“協同”為輔,這也是我們未能真正形成“三醫聯動”的根本原因之一。而在DRGs-PPS的機制下,醫保基于控費的訴求,為每個組測算了既定的支付標準。而與此同時,醫院為了獲得合理的結余,必然降低診療過程中的各類資源消耗。而醫院這一行為,一方面使自身獲得較好的收益,同時必然支撐了醫保控費的訴求。也就是說,在DRGs-PPS的機制下,醫保與醫院在利益訴求上一致,其關系也就從之前的“博弈”轉變為“協同”。DRG要考慮到病人的年齡、疾病診斷、并發癥、醫療方式、病癥嚴重程度及轉歸等因素。
DRG體系構件需要測算支付標準:測算支付標準是標準體系構建中較為復雜的部分。支付標準測算過程中一般需要直面歷史數據質量和合理定價兩大問題。DRG組支付標準等于DRG組的相對權重乘以費率得到。但是DRGs—PPS支付標準并不是一個靜態指標,需要根據成本因素、物價因素以及新技術、新療法的應用及時進行動態調整。醫保部門在支付標準制定中要適時對DRG病組付費進行前瞻性的研究,并將疾病的診療手段考慮進分組因素中,避免發生醫院為降低成本而減少甚至放棄使用新技術的情況。要對DRG病組成本做出科學合理的預測,并在實踐過程中不斷調整與改進。DRGs-PPS的實行,必然催生真正臨床路徑的誕生。重慶合并癥目錄診斷列表系統
萊文DRGs分組診斷查詢功能有哪些?上海綜合醫院MCC目錄診斷列表查詢系統
由于醫保覆蓋面很廣,人數眾多,為了加強對醫保進行管理,推出了一個醫保DRG。 (1)醫保DRG是指一個病例組合分組方案,也就是說將患者進行分類,分成幾組然后一組一組的進行醫療管理。(2)一般同在一組的患者情況都是差不多一致的,因為醫保DRG會根據患者的年齡、疾病、合并癥、并發癥、醫療方式等進行分組。(3)由于醫保是非常重要的一項福利制度,為了防止醫保費用被亂用或被浪費,節約運營成本,推出了醫保DRG就是具有針對性的解決群體類似病例情況,便于醫保費用的高效利用,進一步完善醫保制度,推進醫保的良性循環使用,具有很好的效果。上海綜合醫院MCC目錄診斷列表查詢系統
- 成都婦幼醫院急診臨床系統 2025-04-28
- 兒童HIS怎么樣 2025-04-28
- 綜合醫院病案管理系統好用嗎 2025-04-24
- 中小醫院病案上傳系統多少錢一套 2025-04-24
- 上海數字化醫院出院患者查詢系統 2025-04-24
- 專科醫院醫院績效管理系統好不好 2025-04-24
- 婦科醫院醫院智慧服務系統優點 2025-04-24
- 智慧醫院一體化臨床系統多少錢一套 2025-04-24
- 河南病例查詢系統報價 2025-04-24
- 綜合醫院專科電子病歷操作教學 2025-04-22
- 蘇州一次性醫療器械一站式生產制造服務報價 2025-05-06
- 光明區標準生物試劑生產企業 2025-05-06
- 預順生物佰耳中耳負壓治療儀成人型價格對比 2025-05-06
- 舟山基質膠-類***培養電話多少 2025-05-06
- 四川安全益生元批發 2025-05-06
- 外泌體microRNA高通量測序+重慶 2025-05-06
- 湖北哪里有返藍染色液質量好的 2025-05-06
- 韶關附近哪里有按摩椅工廠直銷 2025-05-06
- 長寧區智能信息系統集成廠家電話 2025-05-06
- 內蒙古特膳招商加盟 2025-05-06